Empfohlene Spezialisten für Diabetische Retinopathie
Artikelübersicht
Bei der diabetischen Retinopathie besteht das Risiko, zu erblinden. Hohe Blutzuckerwerte begünstigen den Ausbruch und beeinflussen die Schwere der Krankheit.
Der durchschnittliche Zeitraum bis zur Retinopathie beträgt bei Typ-1-Diabetikern fünf bis zehn Jahre nach Ausbruch des Diabetes.
Typ-2-Diabetiker sind bereits bei der Diagnose gefährdet, da durch die jahrelange Latenz bereits strukturelle Schäden vorhanden sein können.
Nach 20 Jahren liegt die Gefahr einer diabetischen Retinopathie bei Zuckerkranken bei etwa 90 Prozent.
Insgesamt leiden in Deutschland mehr als 30 Prozent der Diabetiker an dieser Folgeerkrankung.
Symptome einer diabetischen Retinopathie
In der Entstehung verläuft die diabetische Retinopathie symptomfrei, sodass der Erkrankte die Existenz der Krankheit zunächst nicht bemerkt.
Erst wenn die Retinopathie den gelben Fleck befallen hat, macht sich eine Sichtverschlechterung bemerkbar. In manchen Fällen hängt die Sichtverschlechterung auch mit einer Gefäßblutung zusammen.
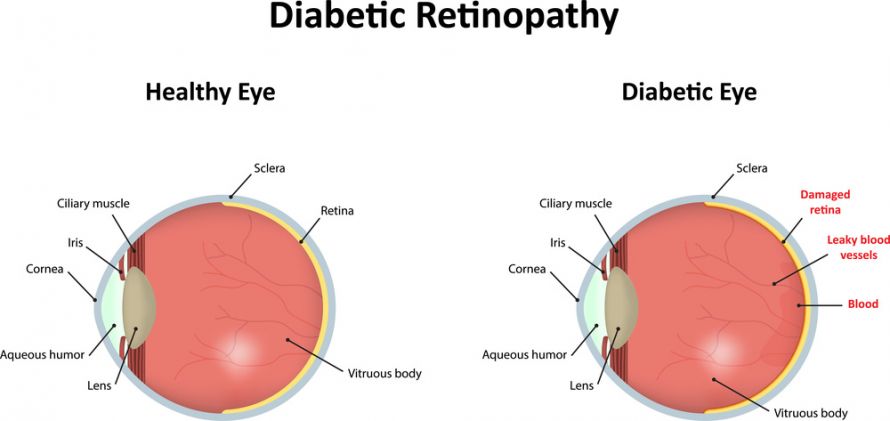 Vergleich gesundes Auge und Auge mit diabetischer Retinopathie @ joshya /AdobeStock
Vergleich gesundes Auge und Auge mit diabetischer Retinopathie @ joshya /AdobeStock
Die verschiedenen Formen der diabetischen Retinopathie
Bei der diabetischen Retinopathie unterscheiden Experten mehrere Erscheinungsformen.
Grundlegend unterscheiden sie zwischen einer nicht-proliferativen und einer proliferativen Retinopathie. Der Unterschied liegt darin, dass sich bei der proliferativen Form die Veränderungen auf die Retina beschränken.
Bei der nicht-proliferativen Form hingegen schreiten die Schädigungen der Netzhaut fort. Die Übergänge sind fließend und verlaufen zumeist nach einem linearen Muster.
In allen Phasen tritt in der Regel eine Schwellung im Bereich der Sinneszellen auf, das Makulaödem.
Die nicht-proliferative Form beinhaltet vier Untergruppen.
- Milde nichtproliferative diabetische Retinopathie
Bei einer diabetischen Retinopathie tritt mindestens ein Mikroaneurysma im Auge auf. Mikroaneurysmen sind kleine Ausbeulungen der Kapillaren in deren geschädigter Gefäßwand. In der milden Ausformung der Krankheit besteht lediglich ein einziges Mikroaneurysma.
- Mäßige nichtproliferative diabetische Retinopathie
In diesem Stadium existieren bereits mehrere Mikroaneurysmen mit Blutungen und Fettablagerungen in den Gefäßen. Zudem kommt es schon zu vereinzelten Nervenfaser-Infarkten.
- Schwere nichtproliferative diabetische Retinopathie
Zusätzlich zu den bereits genannten Veränderungen in der Netzhaut, ist hier eine Wandlung der Gefäßstruktur zu erkennen. Sie erhält ein perlschnurartiges Aussehen. Es kommt zu einer Blutunterversorgung. Die Zahl an Nervenfaser-Infarkten ist wesentlich höher.
- Proliferative diabetische Retinopathie
Im schwersten Stadium der diabetischen Retinopathie besteht eine Gefäßneubildung in der Netzhaut. Im folgenden Verlauf findet eine Neubildung von sehr dünnwandigen Gefäßen in der Netzhaut statt. Nun sprechen Experten von einer schweren proliferativen diabetischen Retinopathie.
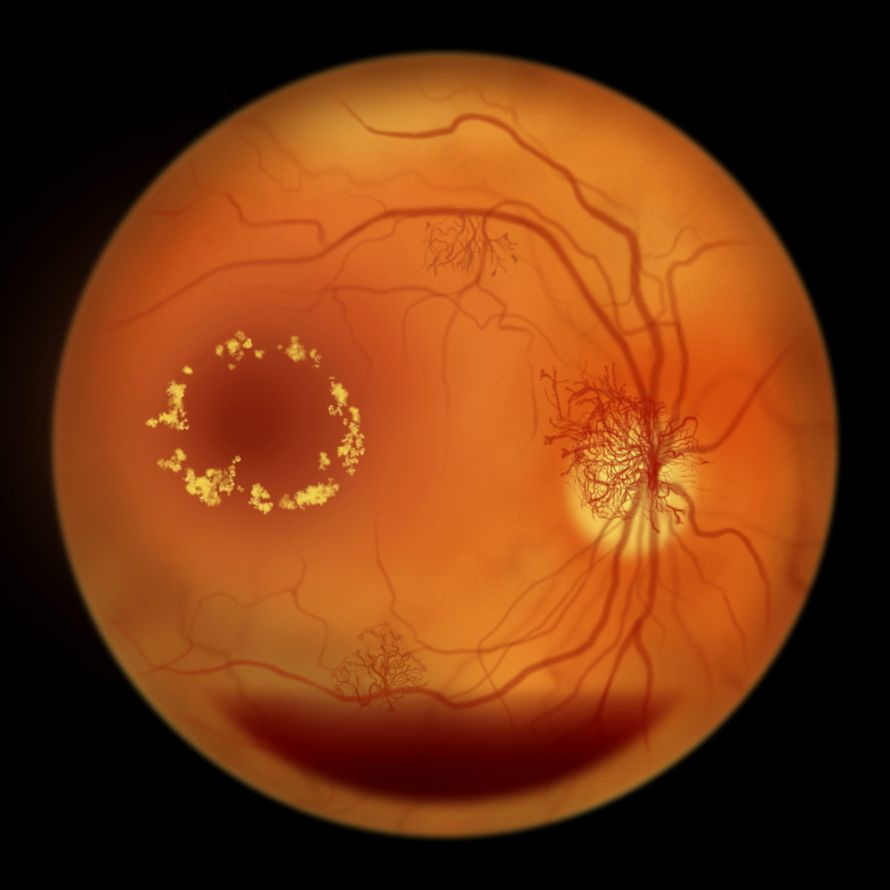 Auge mit Diabetischer Retinopathie nach Augenspiegelung @ Dr_Microbe /AdobeStock
Auge mit Diabetischer Retinopathie nach Augenspiegelung @ Dr_Microbe /AdobeStock
Risikofaktoren
Die Risikofaktoren beinhalten jene einer Diabetes-Erkrankung.
Hohe Blutzuckerwerte und Bluthochdruck ermöglichen die Einlagerung von Blutklumpen in den Gefäßen. Sie verhindern außerdem den ungestörten Transfer von Sauerstoff in die Netzhaut.
Durch eine Störung im Fettstoffwechsel (Hyperlipidämie) haben Patienten mit Typ-2-Diabetes eine erhöhte Neigung zu Sichtverlust.
Folgende Besonderheiten erhöhen die Gefahr einer diabetischen Retinopathie:
- Hoher Blutdruck
- Hohe Blutzuckerwerte
- Nikotinkonsum
- Schnelle Einbrüche des Blutzuckerspiegels
- Hoher Cholesterinspiegel
- Hormonelle Schwankungen (vor allem in der Pubertät)
- Hyperlipidämie
Die Diagnose einer diabetischen Retinopathie
Eine Diagnose erfolgt im Rahmen einer augenärztlichen Untersuchung. Augenärzte können gefährliche Veränderungen an der Netzhaut in einem routinemäßigen Verfahren feststellen.
Bei einer Augenspiegelung tropft der Augenarzt zunächst die Pupillen ein, damit sie sich weiten. Danach beleuchtet der Arzt die Augen mit einem Augenspiegel und vergrößert den Hintergrund des Auges mit einer Lupe.
Um größere Areale zu erfassen, kommt die indirekte Augenspiegelung zum Einsatz. Hier hält der Augenarzt den Spiegel in größerer Entfernung. Bei geringerer Vergrößerung kann er so weite Bereiche des Augenhintergrundes untersuchen.
Vorsorge
Diabetespatienten müssen unbedingt zur regelmäßigen Kontrolle des Augenhintergrundes gehen. Ausschließlich Spezialisten haben die erforderlichen Messgeräte.
Der Augenarzt ist in der Lage, eine Neigung zur diabetischen Retinopathie frühzeitig zu erkennen und zu behandeln. Auch wenn der Patient noch keine Symptome hat.
Geht der Patient verantwortungsvoll mit der Diabetes-Erkrankung um, kann er seine Netzhaut schützen. Diabetologen nutzen Blutzucker-Aufzeichnungen, um langfristige Therapiemaßnahmen zu entwickeln. Ziel ist es, den Werteverlauf zu normalisieren.
Deshalb sollten Patienten über ihre Blutzuckerwerte Buch führen und diese regelmäßig von einem Spezialisten analysieren lassen. Durch eine gründliche Vorsorge können Schwankungen im Blutzucker minimiert werden. Dies kann die Schädigung der Netzhaut verzögern.
Behandlung einer diabetischen Retinopathie
Die Behandlung einer manifesten diabetischen Retinopathie gestaltet sich schwierig. Daher ist eine sorgfältige Prävention der Krankheit sehr wichtig.
Trotzdem gibt es Therapiemöglichkeiten. Augenärzte führen bei einer schweren nicht-proliferativen sowie bei einer proliferativen diabetischen Retinopathie eine Laserbehandlung (Argonlaserkoagulation) an der Netzhaut durch.
Dadurch hat das betroffene Areal eine bessere Sauerstoffversorgung. Die Krankheit kann nicht voranschreiten. Eine Erblindung ist somit nicht möglich.
In allen anderen Fällen ist es jedoch nicht möglich, die Krankheit aufzuhalten. Vor allem wenn Ärzte die Veränderungen an der Netzhaut zu spät entdecken, ist eine Laserbehandlung nicht mehr erfolgversprechend.
Deshalb sollten Sie im Falle einer Diabetes-Erkrankung bald einen Augenarzt aufsuchen und Ihren Augenhintergrund mindestens einmal pro Jahr kontrollieren lassen.







