Als Beckenboden wird der untere Bereich des Beckenkanals bezeichnet. Hier bildet die Beckenbodenmuskulatur die Basis, um die inneren Bauch- und Beckenorgane nach unten hin abzusichern und in ihrer Lage zu stabilisieren.
Darüber hinaus ist die Muskulatur des Beckenbodens besonders wichtig für die Kontinenz, da sie die Schließmuskeln für die Harnblase und den After in deren Arbeit unterstützt.
Der Beckenboden als muskuläre Struktur kann durch Schwangerschaft, Geburt, schweres Heben und durch Übergewicht geschwächt werden. Ebenso führt eine erbliche Bindegewebsschwäche häufig zur Beckenbodensenkung.
Der geschwächte Beckenboden ist nicht länger in der Lage, seine Aufgabe vollumfänglich wahrzunehmen, sodass es anfangs meist zu ersten Problemen der Blasenentleerung kommt. Nachtröpfeln oder sogar Harninkontinenz sind die Folge.
Im weiteren Verlauf der Erkrankung senkt sich die Gebärmutter und drückt dadurch weitere Beckenorgane wie die Scheide und darauf liegend die Harnblase und den Enddarm nach unten. Treten die Organe vor die Vulva, spricht man von Partial- oder schließlich von Totalprolaps.
Eine Beckenbodensenkung kann je nach dem Schweregrad zu unterschiedlichen Symptomen führen. Häufig kommt es zunächst zu einem Fremdkörpergefühl in der Scheide, sowie zur unvollständigen Entleerung von Harnblase oder Mastdarm.
Blasenschwäche mit häufigem Wasserlassen und wiederkehrende Blasenentzündungen werden ebenso beschrieben. Eine Harninkontinenz kann sich aufgrund der Beckenbodenschwäche entwickeln.
Nehmen die Symptome zu oder beeinträchtigen sie die Betroffenen im Alltag stark, so wird ihnen in der Regel zu einer Operation geraten.
Alternativ ist auch die Verwendung eines sogenannten Pessars möglich. Ein Pessar ist ein Gegenstand aus Kunststoff (Scheibe, Ring oder Würfel), der in die Scheide eingeführt wird, um die Strukturen nach oben zu schieben. Da das Einführen und Herausnehmen aus der Scheide häufig schmerzhaft ist, handelt es sich üblicherweise nur um eine temporäre Lösung.
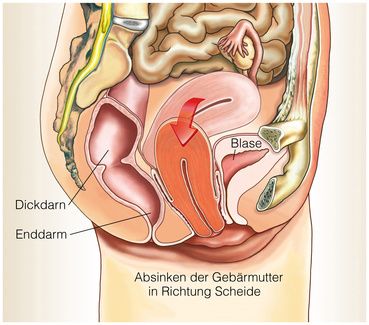
Gebärmuttersenkung infolge einer Beckenbodensenkung © Henrie #59249822 | AdobeStock
Für die Diagnostik einer Beckenbodensenkung ist zum einen die Anamnese (Krankheitsgeschichte) wichtig, denn sie gibt erste Hinweise auf die Erkrankung und die Beschwerden. Wichtige Fragen betreffen Beschwerden beim Wasserlassen (Harninkontinenz), Schmerzen beim Geschlechtsverkehr oder generelle Schmerzen im Bereich des Beckenbodens.
Die körperliche Untersuchung umfasst schließlich die vaginale und ggf. rektale Untersuchung. Dabei kann die Senkung der Strukturen objektiviert und ggf. Störungen der Reflexe im Beckenboden oder im Analbereich nachgewiesen werden.
In Einzelfällen wird die Diagnostik durch eine Messung der Blasenfunktion (Urodynamik) oder eine Blasenspiegelung (Zystoskopie) ergänzt.
Primär wird versucht, den Beckenboden mithilfe eines gezielten Beckenbodentrainings zu schulen und zu stärken.
Dabei können sogenannte Biofeedback-Geräte eingesetzt werden, mit deren Hilfe, Betroffene lernen, den Beckenboden zu lokalisieren und gezielt für die Übungen ansprechen zu können.
Reicht das Training allein nicht aus oder ist die Beckenbodensenkung bereits zu weit fortgeschritten, ist eine konservative Therapie mit Pessar (siehe oben) möglich oder schließlich ein operativer Eingriff eine Option. Allen verfügbaren Eingriffen gemeinsam ist, dass die abgesenkten Beckenorgane wieder zurückverlegt und in ihrer Position befestigt werden.
Die Operationsmethode richtet sich nach dem Befund. Üblicherweise ist es notwendig, die Gebärmutter, Scheide oder den Gebärmutterhals nach oben hin zu befestigen. Der Fachmann spricht dabei vom mittleren Kompartiment. Bleiben nach der Korrektur dieses Bereiches die Vorderwand oder Hinterwand der Scheide gesenkt, sollten auch diese Bereiche korrigiert werden (vordere Scheidenplastik oder hintere Scheidenplastik).
Werden die Gebärmutter, Scheide oder der Gebärmutterhals angehoben, werden sie üblicherweise am Steiß- oder Kreuzbein befestigt. Dies gelingt heutzutage über eine Bauchspiegelung, ohne dass ein großer Bauchschnitt notwendig ist. Verwendet werden dafür Kunststoffnetze. Da Kunstoffnetze allerdings erhebliche Nebenwirkungen verursachen können, wurden Kunststoffnetze in einigen Ländern bereits verboten (beispielsweise in den USA). Inzwischen gibt es auch die Möglichkeit, körpereigenes Sehnengewebe zu verwenden, das ähnlich gut wie Kunststoffnetze zu funktionieren scheint. In der Kniechirurgie gibt es jahrzehntelange Erfahrungen mit diesem Gewebe, das dort bereits seit Jahrzehnten zum Ersatz des vorderen Kreuzbandes eingesetzt wird.
Eine andere Methode ist die sakrospinale Fixation über eine Operation durch die Scheide. Dabei wird die Scheide im Bereich von Bändern des Beckens befestigt. Ein Nachteil ist, dass die Scheide dabei zu einer Seite hin verzogen wird (üblicherweise nach rechts).
Vorbeugen lassen sich Beckenbodenschwäche und Beckenbodensenkung möglicherweise durch ein präventives Beckenbodentraining bzw. Beckenbodengymnastik unter erfahrener Anleitung eines Therapeuten. Meist ist das aber nur temporär erfolgreich.
Ferner empfiehlt es sich ein gesundes Körperwicht zu halten, bei schweren Kindern einen geplanten Kaiserschnitt zu wählen und das regelmäßige Heben besonders schwerer Lasten zu meiden.
Beckenbodensenkungen gehören zum Aufgabengebiet der Frauenheilkunde (Gynäkologie). Oftmals sind auch Kollegen aus der Urologie und Proktologie involviert. Achten Sie bei der Suche nach geeigneten Fachärzten oder Kliniken auf die Erfahrung mit dem Krankheitsbild „Beckenbodensenkung“.















