Viele Paare wünschen sich sehnlichst ein Kind – doch nicht immer geht dieser Wunsch in Erfüllung. Ungewollte Kinderlosigkeit ist keineswegs eine Seltenheit. Derzeit sind 6 Millionen Deutsche davon betroffen. Die moderne Reproduktionsmedizin eröffnet Paaren, die auf natürlichem Wege kein Kind bekommen können, die Möglichkeit, sich ihren Kinderwunsch zu erfüllen. Die In-vitro-Fertilisation (kurz IVF) ist eine der erfolgreichsten Methoden, um dieses Ziel zu erreichen. Bei rund 28 Prozent der Frauen hat diese Kinderwunschbehandlung bereits beim ersten Versuch Erfolg.
Empfohlene Spezialisten
Artikelübersicht
- Was ist In-vitro-Fertilisation?
- Wann ist eine In-vitro-Fertilisation sinnvoll?
- Voraussetzungen für eine erfolgreiche In-vitro-Fertilisation
- Voruntersuchungen für die IVF
- Wie läuft eine In-vitro-Fertilisation ab?
- Chancen und Risiken einer In-vitro-Fertilisation
- Kosten und Kostenübernahme durch die Krankenkassen
- Alternative zu In-vitro-Fertilisation: ICSI
In-Vitro Fertilisation - Weitere Informationen
Was ist In-vitro-Fertilisation?
Der Begriff bezeichnet ein Verfahren zur künstlichen Befruchtung. Dabei entnimmt der Arzt über die Scheide befruchtungsfähige Eizellen. Diese werden anschließend in einem Glasschälchen mit den aufbereiteten (guten beweglichen) Spermien des Mannes zusammengebracht. Daher die Bezeichnung In-vitro-Fertilisation: Befruchtung im Glas.
Nach erfolgreicher Befruchtung setzt der Arzt maximal drei Embryonen, im Normalfall aber 1 bis 2 Embryonen in die Gebärmutter ein. Dies geschieht in der Regel 24 bis 48 Stunden nach der Befruchtung der Eizellen.
Um die Wahrscheinlichkeit einer Schwangerschaft zu erhöhen, geht eine Hormonbehandlung voraus. Durch die Stimulation entwickeln sich mehrere Eizellen gleichzeitig. Ziel der IVF-Behandlung ist es, dass sich einer der eingesetzten Embryonen in der Gebärmutter einnistet und heranwächst.
Als 1982 in Deutschland das erste Baby durch künstliche Befruchtung zur Welt kam, wurden hunderttausende Kinder durch künstliche Befruchtung gezeugt.
Alleine zwischen 1997 und 2016 waren es 275.452 Kinder. Zwar entstehen bisher nur 1 Prozent der in Deutschland geborenen Kinder durch künstliche Befruchtung. Die Tendenz ist aber steigend.
Das ist auch daran abzulesen, dass es deutschlandweit mehr als 130 Zentren gibt, die eine In-vitro-Fertilisation anbieten. Der Grund für die steigende Zahl an In-vitro-Fertilisationen ist, dass sich viele Paare sehr spät für ein Kind entscheiden.
Schon ab dem 30. Lebensjahr sinkt die Fertilität der Frau kontinuierlich. So auch die Wahrscheinlichkeit, schwanger zu werden.
Wann ist eine In-vitro-Fertilisation sinnvoll?
Es gibt viele Gründe, warum es mit einer Schwangerschaft nicht klappen will. Vor einer IVF-Behandlung ist es sinnvoll, die individuellen Ursachen für die Kinderlosigkeit zu klären.
Eine vollständige Unfruchtbarkeit von Frau oder Mann ist eher selten. Eine Frau könnte beispielsweise einen fehlenden, verklebten oder vernarbten Eileiter haben, der den Eizellendurchgang blockiert.
Ebenso bietet eine In-vitro-Fertilisation Frauen mit Endometriose die Möglichkeit, schwanger zu werden. Bei dieser Erkrankung wächst außerhalb des Uterus Gebärmutterschleimhaut, die zu Entzündungen führt.
Auch Hormonstörungen oder verminderte Zeugungsfähigkeit des Mannes können Ursache für Kinderlosigkeit sein. Nicht zuletzt kann auch die Psyche einen Einfluss haben.
Voraussetzungen für eine erfolgreiche In-vitro-Fertilisation
Nur wenn bestimmte körperliche Voraussetzungen erfüllt sind, hat eine In-vitro-Fertilisation Aussicht auf Erfolg. Bei der Frau muss mindestens ein funktionsfähiger Eierstock sowie eine intakte Gebärmutter vorhanden sein.
Förderlich ist ein regelmäßiger Monatszyklus mit Eisprung. Die Hoden des Mannes sollten bewegliche und gesunde Spermien produzieren. Sind die Spermien des Mannes unbeweglich oder wenig funktionsfähig, ist die ICSI die bevorzugte Methode.
Es braucht nicht nur die körperlichen Voraussetzungen, um eine IVF-Behandlung durchzuführen. Wichtig ist auch eine gute seelische Verfassung, denn die Therapie verlangt der Psyche einiges ab.
Eine Behandlung ist mit großen Hoffnungen verbunden, die sich nicht immer erfüllen. Oftmals stellt sich der Erfolg erst nach mehreren Versuchen und manchmal gar nicht ein. Das ist für Körper und Seele sehr belastend. Deshalb gilt es, seelisch gut auf die Behandlung vorbereitet zu sein. Denn oft erfordert eine IVF-Behandlung viel Geduld und Durchhaltevermögen.
Voruntersuchungen für die IVF
Im Vorfeld der IVF kommt auf das Paar eine ganze Reihe von Untersuchungen und Behandlungen zu.
Dazu gehören:
- Ultraschall
- Blutentnahme
- Überprüfung auf Erkrankungen wie HIV oder Hepatitis oder einer übertragbaren entzündlichen Lebererkrankung oder bestimmte Krankheitserreger wie Chlamydien.
Außerdem sollte sich die künftige Mutter gegen Röteln und Windpocken impfen lassen, da diese Erkrankungen den Embryo im Mutterleib schädigen.
Nicht zuletzt informiert der Arzt die angehenden Eltern in einem Gespräch über die wesentlichen Punkte der IVF-Behandlung.
Wie läuft eine In-vitro-Fertilisation ab?
Die Behandlung besteht aus vielen einzelnen Schritten, die mehrere Wochen oder Monate in Anspruch nehmen. Ist die Vorbereitungsphase abgeschlossen, beginnt die eigentliche Therapie. Am Anfang steht die Gewinnung von befruchtungsfähigen Eizellen.
Phase I: Gewinnung von Eizellen und Spermien
Um die Entwicklung von Eizellen zu stimulieren, erhält die Frau zunächst Hormongaben in Form von Injektionen. Ziel ist es, ausreichend Eizellen zu erhalten.
Stehen mehrere Eizellen für die Behandlung zur Verfügung, dann ist die Wahrscheinlichkeit größer, dass eine Befruchtung stattfindet. Der Arzt kontrolliert die Entwicklung der Follikel wiederholt mit Ultraschall (Sonografie).
Sobald die Eizellen eine bestimmte Größe haben, provoziert der Reproduktionsmediziner durch Gabe des Hormons hCG den Eisprung. Etwa 36 Stunden danach entnimmt er die Follikel aus dem Eierstock. Die Entnahme erfolgt über die Scheide. Von der Vagina aus führt er eine dünne Nadel in die Eierstöcke ein und saugt die befruchtungsfähigen Eizellen ab.
Der Arzt überwacht den Eingriff mit Ultraschall und nimmt nur wenige Minuten in Anspruch. Auf Wunsch erhält die Frau eine Kurznarkose oder Analgosedierung und kann nach einer Ruhepause nach Hause gehen. Parallel zur Eizellentnahme sorgt der Mann für die erforderlichen Samenzellen. Wohnt das Paar in der Nähe, kann der Partner auch zuhause spenden.
Phase II: Befruchtung der gewonnenen Eizellen
Der Reproduktionsbiologe bringt die Follikel mit den Spermien in einer Schale zusammen und stellt sie in einen Brutschrank. Eine Temperatur von 37 ° C simuliert eine normale Befruchtungssituation.
Bei der Befruchtung setzt sich die agilste und stärkste Samenzelle durch und befruchtet auf natürliche Weise die Eizelle. Einziger Unterschied: Es geschieht außerhalb des Mutterleibs in einer Petrischale. Deshalb sprechen Mediziner auch von einer extrakorporalen Befruchtung.
Phase III: Einsetzen der befruchteten Eizellen in die Gebärmutter
Nach der Befruchtung beginnen sich die Zellen zu teilen. Es entstehen kleine Embryos, die nach 2 bis 3 Tagen bereit für den Transfer in die Gebärmutter sind. Der Arzt setzt bis zu drei Embryonen, im Normalfall 1-2, in die Gebärmutter ein.
Dabei liegt die Frau auf einem gynäkologischen Untersuchungsstuhl. Eine Narkose ist nicht erforderlich. Die Embryonen finden in einer speziellen Transferkanüle Platz, die der Arzt über den Muttermund in die Gebärmutter einführt. Dort setzt er die Embryonen ab. Dabei überwacht er den gesamten Vorgang mittels Ultraschall.
In den Tagen danach sollte sich die Frau schonen und keine körperlich anstrengenden Tätigkeiten ausführen. Das erleichtert das Einnisten des Embryos in die Gebärmutterschleimhaut und schont die vergrößerten Eierstöcke.
Nistet sich mehr als ein Embryo ein, kommt es zu einer Mehrlingsschwangerschaft. Die Wahrscheinlichkeit dafür ist im Vergleich zur natürlichen Befruchtung höher. Etwa 5 bis 15 Prozent aller Frauen bringen Zwillinge, 1 bis 3 Prozent sogar Drillinge zur Welt.
Phase IV: die Gelbkörperphase (Lutealphase)
In der Lutealphase (zweiten Hälfte des Zyklus) unterstützt der Arzt die Entwicklung des Embryos durch die Gabe von Progesteron. Progesteron ist ein Gelbkörperhormon, das in verschiedenen Formen verfügbar ist: als Tabletten, als Kapseln zum Einführen in die Scheide, als Gel oder als intramuskuläre Injektion.
Nach Abschluss dieser 14-tägigen Phase gibt der Schwangerschaftstest Auskunft, ob die künstliche Befruchtung erfolgreich war.
Chancen und Risiken einer In-vitro-Fertilisation
Die Erfolgschancen hängen von vielen individuellen Faktoren ab. Hier spielen Art und Dauer der Fruchtbarkeitsstörung, aber vor allem das Alter der Frau eine Rolle.
Ab dem 30. Lebensjahr nimmt die Fruchtbarkeit bei Frauen kontinuierlich ab. Bei Frauen über 40 sinkt die Erfolgsrate sogar deutlich. Nur noch bis zu 15 Prozent der Behandelten werden schwanger. Bei einer IVF-Behandlung sind in der Regel mehrere Zyklen erforderlich.
Eine In-vitro-Fertilisation birgt Risiken:
- Hier sind vor allem Mehrlingsschwangerschaften zu nennen. Sie mögen manchen Eltern sogar willkommen sein, erhöhen aber das Risiko für Mutter und Kind.
- Auch das Risiko für Fehlgeburten ist in den ersten Schwangerschaftswochen erhöht, besonders bei Frauen über 35 und bei Mehrlingsschwangerschaften.
- Außerdem besteht die Gefahr einer Eileiterschwangerschaft.
- Durch die Hormonbehandlung kann es auch zu einer Überstimulation der Eierstöcke (ovarielles Überstimulationssyndrom – OHSS) kommen. Symptome sind vergrößerte Eierstöcke, eventuelle Zystenbildung und damit verbundene Schmerzen im Unterbauch.
- Nicht zuletzt setzen sich die künftigen Eltern hohem psychischem Stress aus. Ständige Gefühlsschwankungen zwischen Hoffen und Bangen kosten viel Kraft.
Kosten und Kostenübernahme durch die Krankenkassen
Die Kosten für eine In-vitro-Fertilisation sind nicht unerheblich: Pro Zyklus müssen künftige Eltern mit etwa 2.000 Euro rechnen. Unter bestimmten Voraussetzungen übernehmen die gesetzlichen Krankenkassen die Kosten. Allerdings nur zur Hälfte und nur für verheiratete Paare.
Die Voraussetzungen: Zu Beginn der Therapie müssen die Paare mindestens 25 Jahre alt sein. Nach Vollendung des 40. Lebensjahres bei Frauen und des 50. Lebensjahres bei Männern zahlt die Kasse normalerweise nicht mehr. In der Regel werden drei Behandlungszyklen übernommen, allerdings ist dies vom Bundesland und der jeweiligen Kasse abhängig.
Alternative zu In-vitro-Fertilisation: ICSI
Bei unzureichender Qualität oder Beweglichkeit der Spermien gibt es die Möglichkeit einer sogenannten intrazytoplasmatischen Spermieninjektion (ICSI).
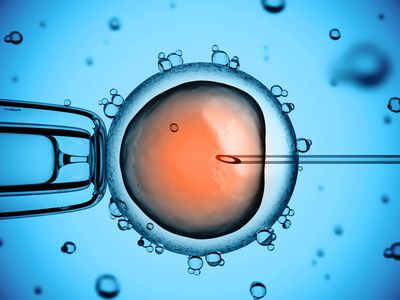
Hinter der komplizierten Bezeichnung steckt ein einfacher Vorgang. Der Reproduktionsbiologe injiziert mit einer feinen Nadel ein Spermium direkt in das Zytoplasma der Eizelle.
Hat der Mann nur wenige befruchtungsfähige Spermien, kann der Urologe Samenzellen aus dem Hodengewebe oder den Nebenhoden gewinnen.
Viele kinderlose Eltern unterziehen sich trotz psychischer Belastung und hohem Aufwand an Zeit und Kosten einer IVF-Behandlung. Schließlich verspricht die künstliche Befruchtung die Erfüllung eines großen Wunsches. Eine Familie zu gründen.








