Chirurgische Eingriffe kann man in offen oder geschlossen (minimal-invasiv) unterteilen.
In offenen chirurgischen Verfahren setzt der Chirurg größere Hautschnitte und legt so den Operationsbereich frei. Der Eingriff wird also am offenen Körper durchgeführt.
Ein minimal-invasiver Eingriff findet stattdessen geschlossen statt. Es sind nur kleine Hautschnitte erforderlich. Durch diese führt er werden miniaturisierte, endoskopische Instrumente ein, wie zum Beispiel
- Zangen,
- Scheren,
- Spül- und Absaugvorrichtungen,
- Nahtinstrumente und
- eine Videokamera.
Mit dem Videosystem wird ein Bild - unter Umständen sogar dreidimensional - auf einem Monitor angezeigt. Das ermöglicht eine klare Einsicht auf das Operationsareal. Minimal-invasive, endoskopische Eingriffe im Bauchraum werden Laparoskopie, im Brustraum Thorakoskopie genannt.
Die Speiseröhre verbindet den Rachen mit dem Magen © SciePro| AdobeStock
Die Speiseröhre (Ösophagus) ist aus funktioneller Sicht ein recht einfaches Organ. Es transportiert die Nahrung aus dem Mund zum Magen. Allerdings ist sie hinter der Lunge schwer operativ zu erreichen. Während eines Eingriffs besteht die Gefahr,
- die Lunge,
- in der Nähe liegende große Blutgefäße,
- die Milz oder
- das Zwerchfell
zu verletzen. Deswegen stellen Speiseröhren-Operationen aus chirurgischer Sicht eine komplexe und komplikationsbehaftete Herausforderung dar.
Bei der minimal-invasiven Chirurgie treten aufgrund der geringeren operationsbedingten Verletzungen weniger Komplikationen auf. Daher gehört heute die minimal-invasive Chirurgie im Bereich der Speiseröhre zum Standardverfahren.
Neben dem verringerten Komplikationsrisiko haben minimal-invasive Eingriffe grundsätzlich folgende Vorteile gegenüber offen Verfahren:
- Weniger Schmerzen nach der Operation, sodass der Patient früher aufstehen und sich bewegen kann. Das reduziert das Thromboserisiko.
- Früher Entlassung aus dem Krankenhaus.
- Besseres kosmetisches Ergebnis durch die kleineren Narben.
- Es treten weniger Wundheilungsstörungen auf.
Heute können die meisten Patienten mit Erkrankungen an der Speiseröhre minimal-invasiv behandelt werden.
In manchen Fällen ist ein minimal-invasiver Eingriff jedoch nicht möglich. Dass muss der Eingriff doch offen durchgeführt werden. Gegen eine minimal-invasive OP sprechen folgende Kontraindikationen:
- Verwachsungen und Verklebungen nach früheren Operationen
- Infektionen an der Haut oder Bauchdecke
- Entzündung an Bauchfell (Peritonitis) oder Brustfell (Pleuritis)
- Blutgerinnungsstörungen, die nicht zu beherrschen sind
- Herz- oder Lungenerkrankungen, die mit einem höheren Risiko für die Anästhesie einhergehen.
Typisches Einsatzgebiet für die minimal-invasive Ösophaguschirurgie ist die Behandlung von
Weitere Einsatzgebiete sind beispielsweise:
- Speiseröhrenfehlbildungen
- Verletzungen an der Speiseröhre
- Hiatushernie (Zwerchfellbruch): Teile des Magens treten durch die Öffnung im Zwerchfell, durch die die Speiseröhre führt
- Achalasie: Unfähigkeit des unteren Schließmuskels der Speiseröhre, sich für den Durchtritt der Nahrung in den Magen ausreichend zu öffnen
- Divertikel (Ausstülpungen) der Speiseröhre
- Gutartige Tumoren der Speiseröhrenmuskulatur (Leiomyome)
Bei fortgeschrittenen Speiseröhrenkarzinomen ist meist die teilweise oder komplette Entfernung der Speiseröhre notwendig. Das bezeichnet man als Speiseröhrenresektion oder Ösophagektomie. Auch die Lymphknoten des Bauch- und Brustraums dürfen oft nicht im Körper verbleiben.
Das Ziel besteht darin, den Tumor komplett zu entfernen und eine neue Verbindung zwischen Mund und Magen beziehungsweise Darm zu schaffen.
Mögliche Verfahren
Hierfür haben sich zwei Methoden etabliert, die
- offen-chirurgisch,
- komplett minimal-invasiv oder
- teilweise offen und teilweise minimal-invasiv (Hybrid-Verfahren)
durchgeführt werden können:
- transhiatale Ösophagektomie (Operation über den Bauchraum und den Hals)
- transthorakale Ösophagektomie (Operation über den Bauchraum und die Brusthöhle)
Die transhiatale Speiseröhrenentfernung kommt meist bei Lungengeschädigten und dann als offen-chirurgische Variante zum Einsatz. Auch in schwierigen Fällen wird entweder auf das Hybrid-Verfahren oder auf die komplett offen-chirurgische Variante ausgewichen.
Durchführung der thorakoskopisch-laparoskopischen Speiseröhrenresektion
Aufgrund der etwas besseren Überlebenschance führen viele Zentren die transthorakale Ösophagektomie minimal-invasiv durch. Das wird auch als thorakoskopisch-laparoskopische Speiseröhrenresektion bezeichnet.
Es handelt sich dabei um eine Kombination aus zwei endoskopischen Eingriffen:
- einer Laparoskopie (Endoskopie im Bauchraum) und
- einer Thorakoskopie (Endoskopie in der Brusthöhle).
Der Eingriff beginnt als Laparoskopie. In Rückenlage bringt der Operateur über fünf kleine Hautschnitte am Bauch die endoskopischen Instrumente in den Körper ein. Dann präpariert er die untere Speiseröhre mit den umgebenden Lymphknoten frei. Anschließend formt er den Magen zu einem Schlauch um, sodass er später mit der im Körper verbleibenden Speiseröhre verbunden werden kann. Zum Schluss entfernt der Chirurg die Instrumente aus dem Körper und vernäht die Zugangsstellen.
Für die darauf folgende Thorakoskopie wird der Patient in Seitenlage positioniert. Auch hier sind fünf Hautschnitte notwendig, diesmal am Brustkorb. Der Chirurg löst nun die Speiseröhre bis knapp unterhalb des Halses einschließlich der Lymphknoten vom umgebenden Gewebe.
Das Freilegen der Speiseröhre ist aufgrund der engen Verbindung
- zur Aorta,
- zum Herzbeutel,
- zu den Hauptbronchien und
- zur Luftröhre
sehr aufwendig. Befindet sich der Tumor im Halsteil der Speiseröhre, muss auch am Hals freipräpariert werden. In den meisten Fällen kann der Halsteil der Speiseröhre aber im Körper verbleiben. Der Eingriff bleibt damit auf die Brusthöhle beschränkt.
Der Operateur zieht nun den im ersten Schritt vorbereiteten Magenschlauch in die Brusthöhle hoch. Er entfernt die Speiseröhre mitsamt den Lymphknoten über einen etwa fünf Zentimeter langen Hautschnitt aus dem Körper entfernt. Den Magenschlauch verbindet er nun mit der Restspeiseröhre.
Nachdem die endoskopischen Instrumente entfernt wurden, werden die Zugänge verschlossen.
Patienten mit Speiseröhrenkrebs bedürfen einer besonderen Nachsorge, um erneutes Auftreten des Krebses rechtzeitig zu erkennen.
Auch die minimal-invasive Reflux-Therapie, die sogenannte Antirefluxplastik, ist ein häufiger Eingriff.
Die Ursache des Refluxes ist meist ein Zwerchfellbruch mit Hochgleiten des Mageneingangs in den Brustkorb neben die Speiseröhre. Dadurch funktioniert der Verschlussmechanismus am Übergang der Speiseröhre zum Magen nicht mehr korrekt, und es fließt saurer Mageninhalt in die Speiseröhre.
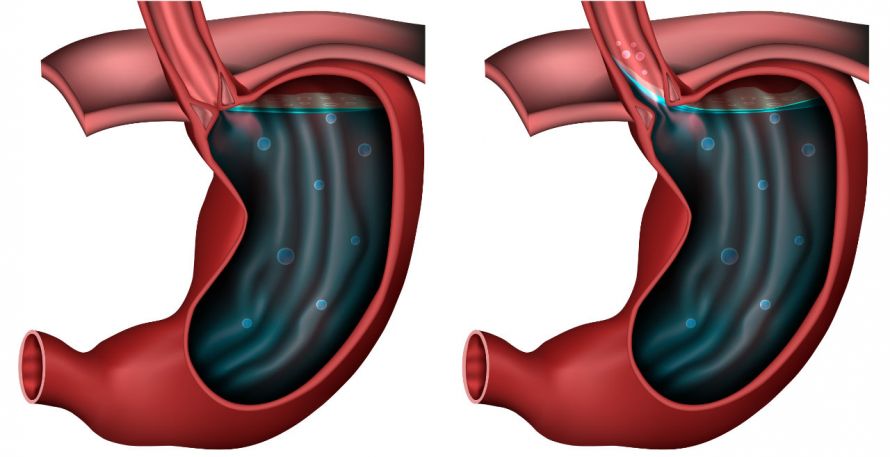
Darstellung des gesunden Magens (links) und den von Reflux betroffenen Magen (rechts). Das Zwerchfell ist die Decke oberhalb des Magens © bilderzwerg | AdobeStock
Die laparoskopische Antirefluxoperation (LARO) wird für Patienten empfohlen,
- die auf die Behandlung mit Protonenpumpenhemmern zwar ansprechen, diese aber nicht tolerieren
- die trotz Behandlung mit Protonenpumpenhemmern Refluxsymptome aufweisen, insbesondere Rückfluss von Speisebrei in die Mundhöhle
- die trotz Behandlung mit Protonenpumpenhemmern atypische Refluxsymptome zeigen, wie beispielsweise chronischer Husten, wiederkehrende Nebenhöhlenentzündungen, Asthma, schlafbezogene Atemstörungen, Heiserkeit, Zahnerosionen und Brustschmerzen.
Wenn allerdings atypische Refluxsymptome im Vordergrund stehen, sind die Erfolgsaussichten der LARO deutlich reduziert. Weniger gut oder gegebenenfalls nicht geeignet ist die LARO auch bei Patienten mit
Nach dem Einbringen der laparoskopischen Instrumente engt der Operateur die geweitete Zwerchfelllücke ein. Häufig kommt dabei ein Netz (Hiatoplastik) zum Einsatz.
Danach wickelt der Chirurg die Magenkuppel in Form einer Manschette um den untersten Teil der Speiseröhre (Fundoplikatio). Die Manschette kann
- vollständig (laparoskopische Fundoplikatio nach Nissen) - am häufigsten angewandte Variante,
- teilweise (laparoskopische Fundoplikatio nach Toupet) oder
- nur im vorderen Bereich (laparoskopische Fundoplikatio nach Dor) - am seltensten angewandte Variante)
angebracht werden.
Nach Entfernung der Speiseröhre ist eine normale Ernährung über den Mund zunächst nicht mehr möglich. Stattdessen werden Nahrungskonzentrate direkt in den Darm gegeben, unter Umständen auch über mehrere Monate. Einer Mangelernährung kann der Patient über die Verabreichung von hochenergiereichen Lösungen entgegengewirken.
Gelangt Speisebrei zu schnell in den Dünndarm, kann es zu
- unangenehmem Völlegefühl,
- Durchfall,
- Schmerzen,
- Schweißausbrüchen und
- Zittern
kommen. Diesem Dumpingsyndrom können Betroffene durch bewusstes Essen und Trinken vorbeugen. Es ist darauf zu achten,
- langsam zu essen,
- gründlich zu kauen,
- das Essen nicht mit Trinken "runterzuspülen" und
- flüssige Speisen zu meiden.
Bei einer Fundoplikatio darf der Patient meist schon am Tag nach der Operation leichte Schonkost zu sich nehmen. Ab dem dritten Tag kann er dann meist wieder normal essen.
Patienten nach einem minimal-invasiven Eingriff müssen - je nach Erkrankung - ihre Ernährung umstellen. Daher erhalten sie in der Regel eine Ernährungsberatung. Der Hunger kann für einige Zeit ausbleiben, und sie müssen die Nahrungs- und Flüssigkeitsaufnahme auf mehrere kleine Einzelportionen verteilen.
Prinzipiell gibt es keine Standarddiät, sondern jeder Patient probiert seine Möglichkeiten aus.
Bei jeder Operation bestehen allgemeine operationsbedingte Risiken. Dazu gehören beispielsweise
Darüber hinaus gibt es spezifische Komplikationsrisiken, die den typischen Eigenheiten der minimal-invasiven Chirurgie geschuldet sind. So kann es durch das Einbringen der endoskopischen Instrumente zu Blutungen und Rissen in benachbarten Geweben kommen.
Da während eines minimal-invasiven Eingriffs Luft eingeblasen wird, kann sich Luft in der Haut ansammeln (Hautemphysem). Außerdem können sich durch die Druckerhöhung Komplikationen am Herzen, an der Lunge und am Blutfluss entwickeln.
In seltenen Fällen kann es bei der laparoskopischen Antirefluxoperation zu
- Verletzungen insbesondere von Milz und anderen Organen,
- einem Verrutschen oder Auflösen der Manschette in die Brusthöhle,
- respiratorischen (Atem-)Komplikationen und
- Schluckstörungen
kommen.
Auch bei der Ösophagektomie können organspezifische Verletzungen auftreten. Schwerwiegend ist, wenn die Verbindung zwischen Speiseröhre und Magenschlauch undicht wird. Daraus kann sich eine Lungenentzündung entwickeln.
Insgesamt sind die Erfolgsaussichten für und die Prognose nach minimal-invasiven Eingriffen an der Speiseröhre aber sehr gut. Die meisten Patienten erreichen nach Fundoplikatio wieder eine weitgehend normale Lebensqualität.
Die Operation sollte von erfahrenen Chirurgen an spezialisierten Zentren durchgeführt werden.
























